生活習慣の改善で高血圧をコントロール
高血圧は「生活習慣病」のひとつです。診察室血圧が120/80mmHgを超えた場合、基本的に治療対象となります。
当院では、安易に薬物治療に頼らず、食事療法や生活習慣の改善を重視し、根本的な原因の改善に努めています。多くのケースで、生活習慣を見直すことで血圧の改善が期待できます。
脳卒中・心筋梗塞などの脳心血管疾患や腎機能の低下を防ぐためにも、早めの血圧コントロールを始めましょう。
また、生活習慣の改善は一時的なものではなく、長期間継続することが大切です。「すべてを完璧に変えるのは難しい」と感じるかもしれませんが、できることから少しずつ取り組んでいきましょう。当院では、患者さま一人ひとりと話し合いながら、無理のない方法で治療を進めていきます。
食事療法:減塩・栄養バランスがカギ
1. 塩分を控えめにする
厚生労働省の調査(2018年)によると、日本人の平均食塩摂取量は1日約10gと推奨値よりも2g多いことが分かっています。高血圧の方は、1日6g未満の塩分摂取が推奨されています。
減塩のポイント
✅ コショウ・七味・生姜・レモンなどの香辛料や香味野菜を活用する
✅ 酢・ケチャップ・マヨネーズなど低塩の調味料を選ぶ
✅ 外食や加工食品を控える(食パン1枚0.9g、うどん1玉0.7g)
✅ 醤油やソースは「かける」のではなく、「つけて」使う
✅ 麺類の汁は残す(2~3gの減塩効果)
✅ みそ汁は具沢山にして汁を減らす
✅ 漬物は少量にするか控える
急激な減塩は体調を崩す原因にもなるため、少しずつ摂取量を減らしていきましょう。
2. 野菜や果物を積極的に摂る
野菜や果物に多く含まれるカリウムには、ナトリウム(塩分)を排出し、血圧を下げる効果が期待できます。
✅ 成人男性:1日3,000mg以上
✅ 成人女性:1日2,600mg以上
ただし、糖尿病や肥満のある方は果物の摂取量に注意が必要です(1日バナナ1本、リンゴ1/2個が目安)。慢性腎臓病の方は、腎機能の状態によりカリウム制限(1,500~2,000mg以下)が必要な場合があるため、医師に相談しましょう。
3. 魚(魚油)の摂取を増やす
青魚・エゴマ油・アマニ油などに含まれるEPAやDHA(n3多価不飽和脂肪酸)は、血圧を下げる効果があります。魚を多く食べることで、心筋梗塞などの虚血性心疾患のリスクが低下することが報告されています。
✅ 魚を積極的に取り入れ、動脈硬化や脂質異常症の予防にも役立てましょう。
4. 適正体重の維持
肥満は高血圧の発症リスクを高めることが明らかになっています。特に、内臓脂肪型肥満(リンゴ型肥満)は、高血圧・脂質異常症・糖尿病のリスクが高いため注意が必要です。
✅ BMI 25以上が肥満(BMI=体重(kg) ÷ 身長(m)²)
✅ ウエスト周囲径の目安:男性85cm未満、女性90cm未満
日本人の肥満者を対象とした研究では、約4kgの減量で最高血圧4mmHg・最低血圧3mmHgの低下が報告されています。
運動療法:無理なく続けることが大切
運動は血管を広げる作用があり、血圧の低下に効果的です。運動を継続することで、体重・体脂肪・血糖値・脂質の改善にもつながります。
✅ 1日30分以上、週180分以上を目標に
✅ ウォーキング・軽いジョギング・水中運動・自転車などの有酸素運動が効果的
✅ 運動強度は「息が弾む程度(心拍数100~120拍/分)」を目安に
運動を始める前に
✅ 必ず医師のメディカルチェックを受ける
✅ 準備運動・整理運動を行う
✅ 無理せず、週3回以上を目標に
運動が苦手な方は、「できるだけ歩く」「階段を使う」など日常生活に取り入れることから始めてみましょう。
禁煙・節酒も血圧コントロールに重要
節酒のポイント
✅ アルコール摂取量の目安:日本酒1合、ビール中瓶1本、グラスワイン2杯以内
✅ 週2回は休肝日を設ける
飲酒量を80%減らすことで、1~2週間のうちに血圧低下が認められると報告されています。
禁煙の重要性
たばこを1本吸うと、血圧が15分以上上昇し、動脈硬化を促進します。受動喫煙でも血圧上昇・脳心血管疾患のリスクが高まるため、家族の健康を守るためにも禁煙が推奨されます。一定条件を満たせば、保険診療で禁煙指導を受けることも可能です。
薬物治療が必要な場合も
生活習慣の改善を2~3か月試みても血圧コントロールが難しい場合や、すでに合併症がある場合は、降圧薬を併用します。
✅ カルシウム拮抗薬(血管を広げる)
✅ ARB・ACE阻害薬(血管収縮を抑える)
✅ 利尿薬(塩分・水分を排出)
薬の種類は患者さまの状態によって異なります。自己判断で薬を中止せず、医師に相談しましょう。
高血圧の改善・予防は早めの対策が大切
血圧が高めと言われた方、健康診断で指摘された方は、生活習慣を見直し、必要に応じて治療を始めることが重要です。当院では、一人ひとりの生活に合わせたアドバイスを行っていますので、お気軽にご相談ください。
高血圧 よくあるご質問
どのくらいまで血圧を下げれば、良いのでしょうか?
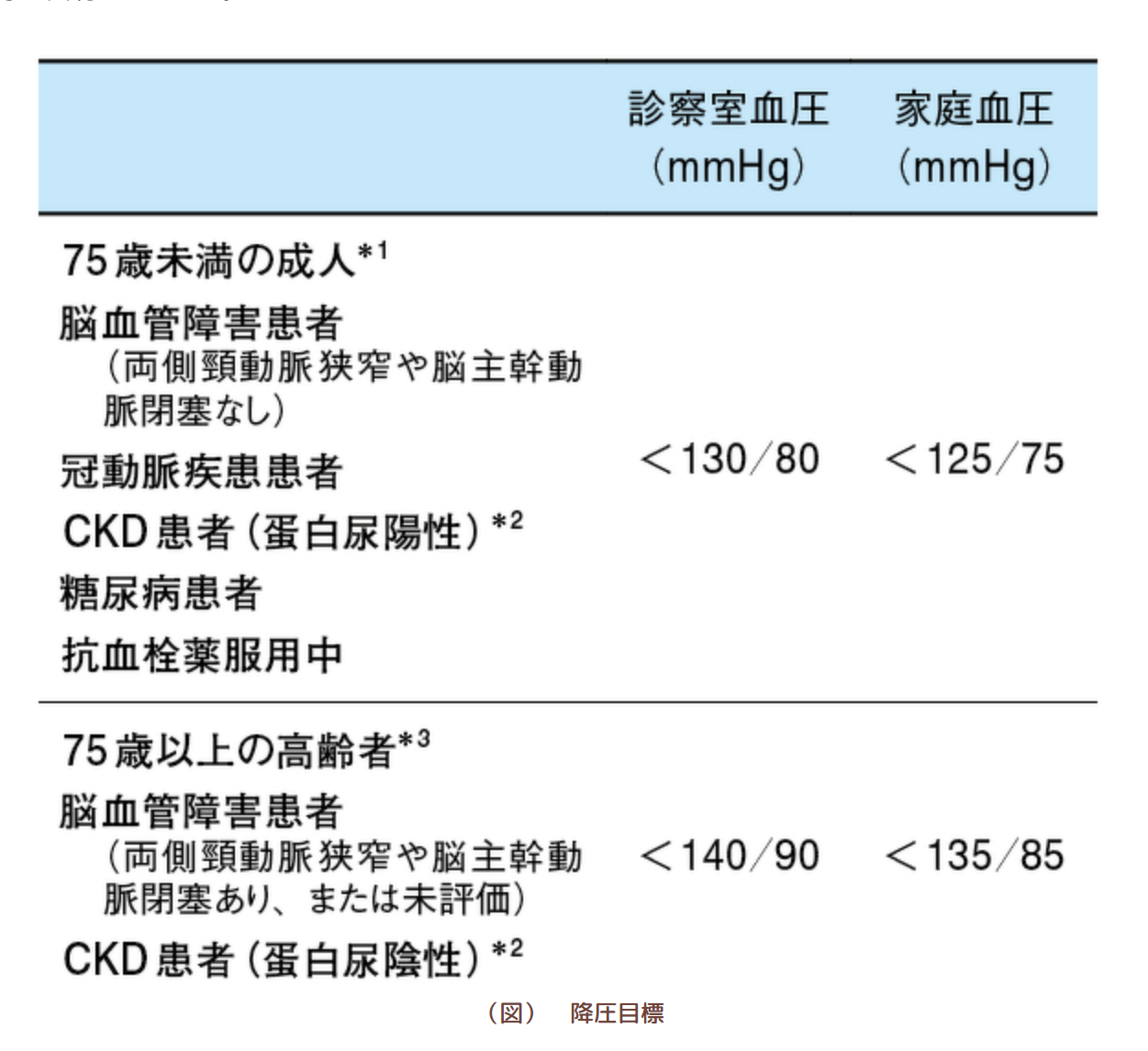
高血圧治療といっても、皆さん一律でこの数値まで下げれば安心ということは言えません。実際の降圧目標値は患者さまの年齢・合併症の有無・脳心血管病リスクなど総合的に判断して決定するため、患者さまごとに目標とする血圧値は異なります。
また、高齢の方は臓器障害を合併していることも多く、血圧低下による主要臓器への血流低下に注意する必要があるため、慎重に降圧治療を進めます。
大まかな目標値としては、治療ガイドラインの中で75歳未満の成人で診察室血圧130/80mmHg未満(家庭血圧125/75mmHg未満)、75歳以上の後期高齢者の方で140/90mmHg未満としています。
また、脳血管障害・糖尿病・慢性腎臓病(蛋白尿陽性)の患者さまは、130/80mmHg未満を目標とします。
記事執筆者
きむら内科小児科クリニック
院長 木村仁志
資格
- 日本内科学会総合内科専門医
- 日本腎臓学会腎臓専門医
- 日本透析医学会透析専門医
- なごや認知症安心安全プロジェクトもの忘れ相談医(登録かかりつけ医)
- 日本ACLS協会 BLSヘルスケアプロバイダーコース修了(平成27年7月)
- がん診療に携わる医師に対する緩和ケア研修会修了(平成27年9月)
- こどものみかた小児T&Aコース修了(平成27年10月)
- かかりつけ医認知症対応力向上研修終了(平成28年11月)
- かかりつけ医等心の健康対応力向上研修終了(平成28年11月)
所属学会
- 日本内科学会
- 日本腎臓学会
- 日本透析医学会
- 日本プライマリケア連合学会
- 日本抗加齢医学会
- 日本美容内科学会


