睡眠時無呼吸症候群(SAS)は、その名の通り眠っている間に呼吸が止まってしまう状態が繰り返される病気です。いびきはSASの前兆ともいえる症状です。いびきのほかにも、「睡眠時間は十分なはずなのに疲れが取れない」「昼間眠気を感じることがある」といった場合もSASが疑われます。
medical
しっかり寝たはずが疲れる?睡眠時無呼吸症候群の原因と治療
しっかり寝たはずが疲れる?睡眠時無呼吸症候群の原因と治療
睡眠時無呼吸症候群とは
睡眠時無呼吸症候群とは、眠っているときに、「無呼吸(10秒以上呼吸が止まること)」の状態が1時間あたり5回以上、または、7時間の睡眠の中で30回以上ある場合に診断される病気です。主に、いびきや昼間の眠気、熟睡感がない、起床時の頭痛などの症状があります。
英語でSleep Apnea Syndromeといわれ、SASと略して呼ばれることもあります。
睡眠時無呼吸症候群の原因
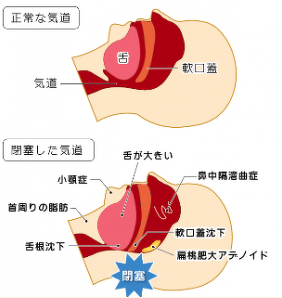
上気道と呼ばれる空気の通り道が閉塞することで起こります。狭くなった通り道を空気が通ろうとするのでいびきが発生します。
- 扁桃肥大
- 舌根沈下
- 肥満(首周りの脂肪)
- 舌が大きい
- 軟口蓋沈下
- 顎が小さい
など原因はさまざまです。
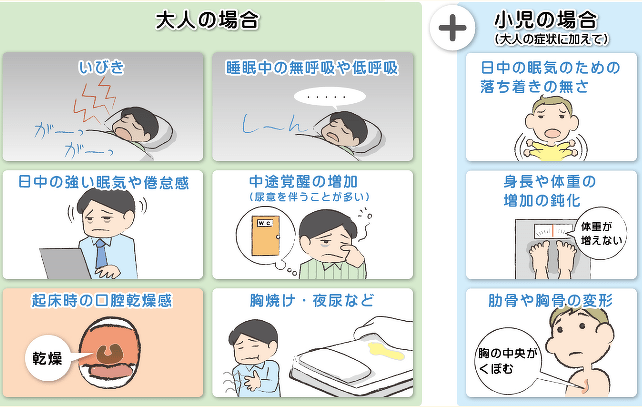
睡眠時無呼吸症候群の症状
睡眠時無呼吸症候群の患者さんは多くはいびきをかきます。
また、深い睡眠が得られないことから、昼間に眠気が強い、集中力が低下する、体がだるい、朝の目覚めがすっきりしない、といった症状があります。
お子様の場合、十分な睡眠がとれないことから成長に影響してくることもあります。
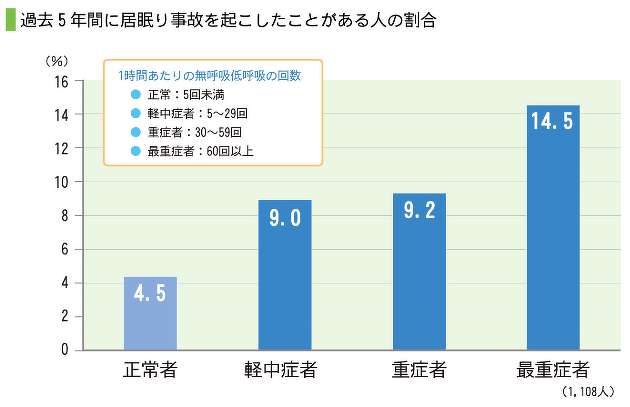
また居眠り運転による事故は、下図のように睡眠時無呼吸症候群がない方に比べて高くなることが分かっています。
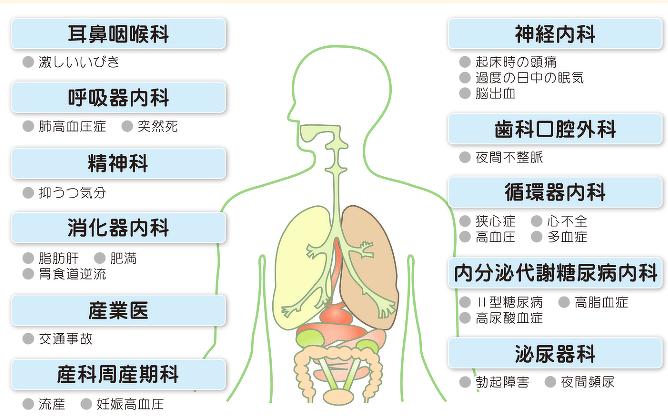
症状が重くなると・・・
下図のように、全身に多様な合併症を引き起こすことが知られています。
特に動脈硬化に伴う疾患を合併し重大な症状を引き起こすことがあり、睡眠時無呼吸症候群の治療の重要性が認識されつつあります。
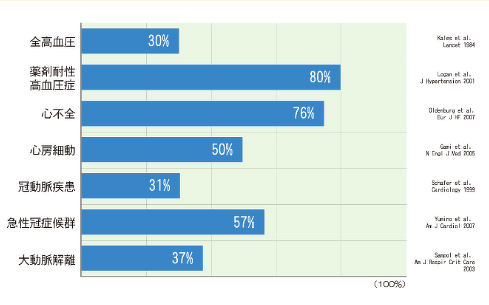
下の図は、各心血管疾患の患者さんが睡眠時無呼吸症候群を合併している割合を示したものです。いずれの疾患も高い確率で睡眠時無呼吸症候群を合併していることが分かります。また、睡眠時無呼吸症候群が重症になるほど糖尿病が悪化することも知られています。
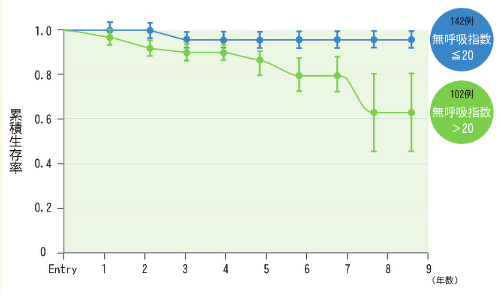
下の図は睡眠時無呼吸症候群の患者さんを軽症の群と、中等症~重症の群に分けて、その後の生存率を比較したグラフです。
中等症から重症の群では寿命が短くなり、治療をしないと7~8年後には20%~30%の人が死亡すると報告されており、その死亡の原因の多くは、心筋梗塞や脳梗塞です。
睡眠時無呼吸症候群の診断基準
睡眠時無呼吸症候群の診断基準は以下のようになります。
簡単に言えば、1時間当たり5回以上の無呼吸があれば睡眠時無呼吸症候群の診断となります。
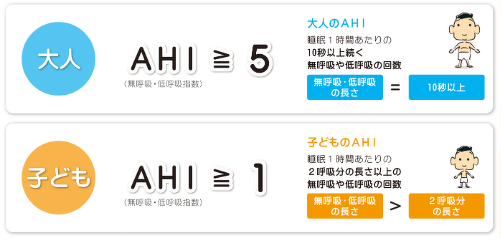
睡眠時無呼吸症候群の重症度判定
15回以上30回未満で中等症、30回以上で重症という診断になります。

それでは睡眠時にどのくらい無呼吸があるかはどのようにして調べるのでしょうか。
睡眠時無呼吸症候群の検査方法
睡眠時無呼吸症候群の検査は文字通り、睡眠時にどの程度無呼吸があるかを検査します。
大きく分けて、自宅で行う「簡易型終夜睡眠ポリグラフィー検査(簡易型PSG)」と
病院に1泊入院して行う「終夜睡眠ポリグラフィー検査(PSG)」があります。
簡易型終夜睡眠ポリグラフィー検査(簡易型PSG)
自宅で測定可能な検査で、下図のように鼻と指先につけたセンサーで呼吸の有無を判断し、機械本体に測定値を記録します。
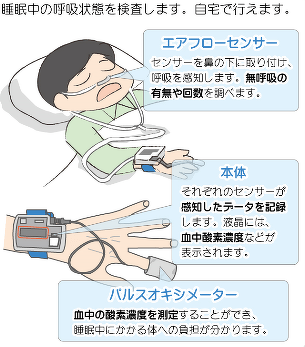
実際に私本人が装着した状態がこちらです。
鼻と指の2点のみで呼吸の有無を判断するので、簡易型と呼ばれます。

終夜睡眠ポリグラフィー検査(PSG)
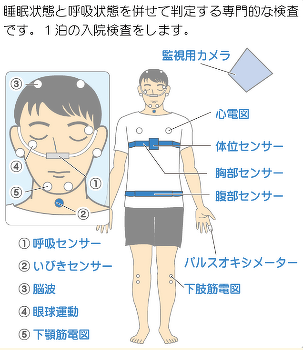
病院に一泊入院して実施する方法で、下図のように身体中にセンサーをつけ、より詳しく呼吸の有無を評価する専門的な検査です。
鼻と指先だけでなく、脳波や眼球運動、いびき、体動などからより詳しく呼吸の有無を判断します。
睡眠時無呼吸症候群の治療方法
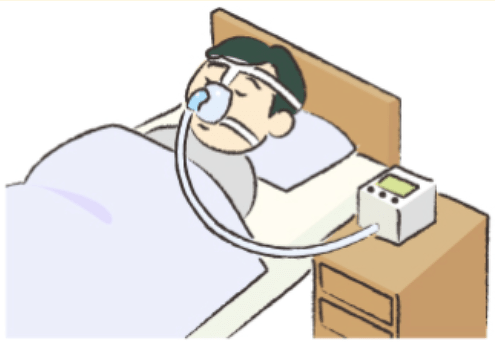
経鼻的持続陽圧呼吸療法(CPAP)
英語名「nasal Continuous Positive Airway Pressure」の頭文字をとってCPAP(シーパップ)とも呼ばれます。
下図のようにマスクを口に当てて、ベッドサイドに置いた機械から空気を押し込むという治療です。
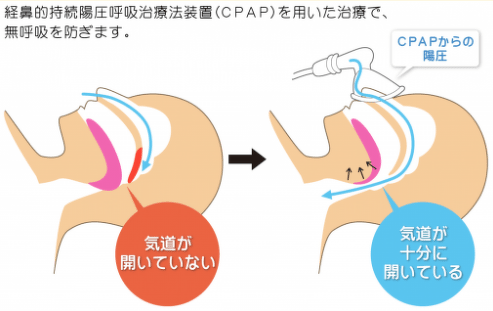
下図のように、気道内が陽圧になるため、舌根を上に押し上げて気道が確保されます。
肥満のコントロール
原因のところでも挙げたように、肥満が原因でこの病態を引き起こしている可能性が高い場合は、肥満のコントロールをすることが大切です。
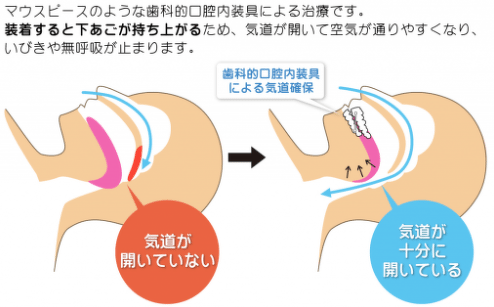
マウスピース治療
下図のようにマウスピースを装着することにより下あごを持ち上げ、舌根沈下を改善することにより気道を確保する治療法です。
外科的治療
睡眠時無呼吸症候群の原因がアデノイド肥大(咽頭扁桃肥大)・口蓋扁桃肥大などの場合、手術で切除して気道を確保することもあります。
アデノイド肥大は3〜6歳、口蓋扁桃肥大は5〜7歳で最大となり学童期の後半に次第に退縮するため、このようなケースはお子さんが多いです。
睡眠時無呼吸症候群 Q&Aのコーナー
睡眠中の酸素不足によって、脳や体に負担を与えてしまいます。睡眠は本来、日中に活動した脳と体を十分に休ませるためのもの。しかし、睡眠中に無呼吸が繰り返されると、体の中の酸素が不足し、それを補うために身体は心拍数をあげます。また、呼吸を再開させるために、脳はいったん覚醒するため、それが繰り返されると、結果として自分は寝た気でいても、脳は一晩中覚醒していて眠れていない状態で朝を迎えてしまいます。その結果、翌日に強い眠気や倦怠感、集中力低下などが引き起こされ、日中の様々な活動に影響が生じてきます。
その可能性があります。実は高血圧とSASには深いかかわりがあるのです。高血圧患者さんの多くがSASをはじめとする睡眠呼吸障害を合併しているという研究結果が報告されており、反対にSAS患者さんにも高血圧症を合併している方が多くみられるといわれています。高血圧症とSASはとても合併しやすい関係にあるといえるのです。
高血圧とSASを合併すると、脳卒中などの脳血管疾患や心筋梗塞などの心血管疾患の発症リスクが高まる恐れがあります。通常、健康な人では夜間の睡眠中は昼間に比べて血圧が低くなるのですが、SASの患者さんでは夜になっても血圧が下がらなかったり、逆に昼間より高くなることがあります。夜間の血圧が昼間に比べて高くなった場合、ほかの高血圧患者と比べて脳卒中や心筋梗塞、狭心症のリスクが上昇することが報告されています。ですから、高血圧とSASを合併している可能性がある人は注意が必要です。
たしかに、高血圧の治療をきちんと行うことは非常に大切です。しかし油断は禁物です。高血圧のお薬を服用していても、血圧が下がらない患者さんの約80%がSASという報告があります。また、お薬の効果で昼間の血圧が正常に近づいても、SASが原因で早朝や夜間の血圧が上がっている場合もあります。早朝や夜間の血圧が高い人は、心血管疾患や脳卒中のリスクや死亡リスクが高くなると報告されています。高血圧をしっかり治療し、脳卒中や心筋梗塞などのリスクを減らすために、SASの治療も行う必要があるのです。
高血圧とSASの関係を理解するためのキーワードは、「交感神経」なんです。交感神経とは運動したり興奮したりしたときに働く、人間を活動的にする神経です。反対に、体を休めるために働くのが「副交感神経」です。通常、日中には主に交感神経が優位に働いて血圧をあげ、夜眠っている間は副交感神経が中心になって血圧を下げます。
ところが、SASの場合は睡眠中にたびたび呼吸が止まってしまい、そのたびに呼吸を再開させるため、交感神経が活性化します。そのことが夜間の血圧だけでなく、日中の血圧も上昇させることから、高血圧の悪化につながってしまうのです。
SASを治療することで、合併症のリスクが低下する可能性があります。例えば、SASの治療のひとつであるCPAP(シーパップ:経鼻的持続陽圧呼吸療法)を行うことで、薬が効きにくい高血圧が改善するという報告や、循環器疾患の発症や死亡リスクが低下したという報告があります。
また、死亡に関する報告でも、治療をしなかったSAS患者さんでは50歳未満で死亡する割合が高いとされる一方で、SASの治療を継続している患者さんの死亡率は、SASではない人と差がないとされています。
まずはSASかどうかの診断を受けていただき、SASであることがわかったら、速やかに治療を始めていただくことをお勧めします。

